Par le Professeur Timothy Noakes, Cet article » résistance insuline » a été publié pour la première fois sur le site Web CrossFit .
Nous sommes en novembre 1963. Le docteur Robert Atkins, médecin à New York, âgé de 33 ans, est mécontent de sa vie – et de son apparence physique. Il estime avoir gagné 90 kilos en 16 ans depuis l’obtention de son diplôme d’études secondaires à Dayton, dans l’Ohio. Mais sa formation médicale à l’Université du Michigan et au Cornell Medical College n’a apporté aucune réponse à son inquiétude persistante: comment perdre cet excès de poids (2) ? Il a déjà expérimenté différents régimes amaigrissants, mais sans succès durable. Le résultat est toujours le même: sa volonté capitule devant une faim vorace.
Alors l’inimaginable se produit. Le 22 novembre 1963, à midi, le président John F. Kennedy est assassiné à Dealey Plaza, à Dallas, au Texas. Alors qu’il regarde l’histoire se dérouler à la télévision nationale, Atkins devient profondément déprimé. Il décide qu’il est temps de sauver sa propre vie. Il jure que sa guérison doit commencer immédiatement. Pour commencer, il doit en quelque sorte trouver un moyen de perdre son excès de poids.
Il commence par une règle : il ne n’essaiera plus jamais de régime qui le rend affamé – pas même pour un seul jour. Il décide de se consacrer à la résolution de cette énigme déroutante : comment peut-on manger moins sans avoir constamment faim ? Son inclination naturelle est de chercher des réponses dans la littérature médicale, et il commence dans la bibliothèque de l’école de médecine.
Sa première découverte est l’œuvre de Garfield Duncan, MD (3-5). Duncan décrit son utilisation de jeûnes totaux d’une durée allant de un à 15 jours pour le traitement de l’obésité intraitable. Atkins y découvre les deux premiers indices: « L’anorexie était la règle après le premier jour de jeûne et correspondait au degré d’hypercétononémie. Un sentiment de bien-être était associé au jeûne » (2, p. 309); « La cétonurie est généralement survenue le premier ou le deuxième jour du jeûne et l’hypercétonémie était détectable le deuxième jour et augmentait à mesure que le jeûne progressait (3, p. 124-125). La sensation de bien-être et de gaieté était étonnamment constante; l’anorexie était frappante, notamment après le premier jour du jeûne, mais chez de nombreux patients, la faim n’était à aucun moment une plainte. Plusieurs patients ont exprimé le souhait de poursuivre le jeûne au-delà de 14 jours. l’hypercétonémie et la perte d’appétit étaient étroitement liées dans tous les cas (p. 126). Selon Duncan, l’anorexie au cours de l’abstinence totale de nourriture est associée à l’hypercétonémie provoquée par le jeûne et serait, semble-t-il, associée à cette anorexie (p. 126).
Atkins conclut que le développement de la cétose explique l’anorexie du jeûne, mais il sait que le jeûne ne peut être une solution à long terme. Il restreint ses recherches pour découvrir un régime qui produira une cétose persistante tout en apportant suffisamment de calories pour une santé durable.
Ses recherches le mènent à une étude publiée seulement huit mois plus tôt par GJ Azar et WL Bloom, deux médecins d’Atlanta, en Géorgie. Dans leur article, intitulé « Similitudes de la carence en glucides et du jeûne. II. Cétones, acides gras non estérifiés et excrétion d’azote ”(6), Azar et Bloom notent: “ Au niveau cellulaire, la principale caractéristique du jeûne est la limitation des glucides disponibles en tant que source d’énergie. Puisque les graisses et les protéines sont les sources d’énergie du jeûne, il devrait y avoir peu de différence dans le métabolisme cellulaire, que les graisses et les protéines proviennent de ressources endogènes ou exogènes »(p. 92).
Les études d’Azar et Bloom indiquent que le régime pauvre en glucides « similaire au mélange calorique endogène de jeûne » a multiplié par 10 le nombre de corps cétoniques dans le sang au cours des 24 premières heures, jusqu’à ce que les sujets mangent à nouveau des glucides. Les auteurs concluent que la disponibilité en glucides alimentaires détermine cette réponse cétogène. En outre, ils notent que « l’action du glucose en épargnant les graisses dans le métabolisme normal est hors de proportion avec sa capacité calorigénique » (p. 341).
Donc, si les régimes à jeun et à faible teneur en glucides ont les mêmes effets sur le métabolisme humain et tous les deux entraînent une cétose importante, Atkins explique pourquoi un régime « déficient en glucides » est peut-être le régime alimentaire sain et sans faim qu’il recherche.
De retour chez lui, il décide de tester l’idée sur lui-même: Il a jeté le pain et les beignets dans sa cuisine, remplissant le réfrigérateur avec le maximum de crevettes fraîches qu’il pouvait contenir. Il a suivi la même routine quand il n’était pas à la maison.
« Il a perdu 28 kilos en six semaines. Le reste appartient à l’histoire »(2, p. 55).
ATKINS DÉCOUVRE LE TRAVAIL DES DRS. BLAKE DONALDSON ET ALFRED PENNINGTON
La recherche académique ultérieure d’Atkins lui fait découvrir le travail de deux autres médecins de New York, les Drs. Blake F. Donaldson et Alfred Pennington, qui préconisaient tous deux des régimes faibles en glucides, Donaldson dès les années vingt.
Comme l’explique Gary Taubes, qui a soigneusement étudié le sujet, Donaldson travaillait avec un groupe de « cardiaques adipeux » à New York (7). Frustré par leur incapacité à perdre du poids en essayant de manger moins et de faire plus d’exercice, Donaldson cherche une autre explication (1). Par hasard, il se lie d’amitié avec un ingénieur canadien qui est lui-même un ami de l’explorateur de l’Arctique, Vilhjalmur Stefansson, auteur d’une série de livres décrivant sa vie parmi les Inuits de l’Arctique (8-12). Après qu’ils se soient rencontrés à New York et que Stefansson ait décrit la façon dont les Inuits vivent selon un régime purement carnivore, Donaldson se souvient: « De quoi m’inquiétais-je ? Si Stefansson pouvait faire vivre de cette façon son peuple (Européens d’Amérique du Nord), je devrais certainement avoir assez de capacités de direction pour que mes patients restent fidèles à une surlonge et à une demi-tasse de café noir »(1, p. 41).
Sur la base du régime alimentaire à base de viande que Stefansson a mangé pendant une année complète au cours de l’étude emblématique en laboratoire qui comprenait lui-même et son collègue explorateur Karsten Anderson (13 ans), Donaldson conçoit un régime identique composé de trois repas par jour, chacun d’une demi-livre de viande grasse, trois rations de graisse pour une ration de protéines maigres en calories. Après la cuisson, cela donnerait 500gr de viande maigre avec 170gr de graisse par jour (1). Le régime Stefansson / Donaldson interdit le sucre, la farine, l’alcool et les féculents, à l’exception d’une petite portion de fruits crus ou de pommes de terre une fois par jour.
Selon Taubes (7), Donaldson affirme avoir traité environ 17 000 patients en quatre décennies, dont la plupart ont perdu deux à trois livres par semaine sans avoir faim. Les seuls patients qui n’ont pas réussi à perdre du poids étaient ceux qui avaient une « dépendance au pain », pour lesquels son conseil était le suivant: « Pas de pains, ça veut dire pas de pains du tout…. Ils doivent sortir de votre vie, maintenant et pour toujours. » Aux diabétiques, il a averti :« Vous êtes fou de penser que lorsque vous prenez de l’insuline c’est ok de manger des viennoiseries. »
Donaldson ne publie aucune recherche scientifique personnelle, préférant s’adresser uniquement à l’auditoire du New York Hospital, où Pennington, un interniste local, l’entend parler. Impressionné, Pennington teste le régime sur lui-même et commence bientôt à le prescrire à ses patients.
Pennington travaillait à l’époque en tant que médecin de société au sein de la division des soins médicaux de la société EI du Pont de Nemours. En 1948, l’entreprise commence à s’inquiéter de l’incidence croissante des crises cardiaques parmi ses employés, l’objectif de la diète est la prévention et le renversement de l’obésité dans l’espoir que cela réduise le risque de maladie cardiaque.
L’intervention alimentaire initiale suivait la norme contemporaine, qui préconisait une réduction de la taille des portions, le comptage des calories, une limitation de la quantité de graisse et de glucides consommée pendant les repas et une activité physique accrue (7). Les résultats du régime initial étaient prévisibles: aucune de ces choses ne fonctionnait. Pennington et son équipe ont donc décidé de tester le régime de Donaldson sur leurs cadres en surpoids.
Dans ses premières publications (14, 15), Pennington décrit les résultats obtenus chez 20 dirigeants de Du Pont qui ont perdu entre 4 et 25 kilos à un rythme moyen de près de deux livres par semaine. Les sujets ont mangé un minimum de 2400 calories.
« Il faut noter le manque de faim entre les repas, une activité physique accrue et un sentiment de bien-être », écrit Pennington. Bien que l’apport en glucides ne soit pas supérieur à 80 calories (20 grammes) à chaque repas, il note que « dans certains cas, même ce niveau de glucides empêchait la perte de poids, bien qu’un apport ad-libitum (sans restriction) de protéines et de graisses, exclusivement, fonctionnait »(14, p. 260).
Pennington écrit ensuite longuement sur ce qu’il a appris de son expérience clinique auprès de ces patients (16-23). Le modèle d’obésité qu’il développe comprend les éléments suivants :
- L’appétit est régulé de manière homéostatique pour assurer que l’apport énergétique corresponde exactement aux dépenses énergétiques. Le mécanisme peut être affecté par (1) des influences hormonales altérées, telles que l’hyperinsulinémie ou l’action des hormones du stress ; (2) des dommages structurels au centre (dans l’hypothalamus) ; (3) manger trop consciemment (« habitudes alimentaires imprudentes ou perverties »).
- Les altérations de la « lipophilie », qui est la théorie selon laquelle l’obésité est le résultat d’une « accumulation de graisse dans le corps (et qui est) supposée être une régulation active de la taille des dépôts adipeux, plutôt que la simple réponse passive à l’équilibre entre apport calorique et le rendement ”(18, p. 102, mon emphase). (Ce concept est décrit pour la première fois dans la littérature scientifique anglaise par Julius Bauer (24): « Le tissu adipeux n’est pas simplement un lieu de stockage passif pour les réserves de graisse, mais une partie vivante et active du corps, avec ses propres processus physiologiques et pathologiques. ”(P. 993). La lipophilie explique, par exemple, pourquoi la perte de poids stimule la faim et ne la retient que lorsque les réserves de graisse adipeuse sont à nouveau remplies.)
- La graisse est stockée dans le tissu adipeux, non seulement à partir de graisse ingérée, mais également à partir de glucides (22), et ce processus ultérieur est stimulé en présence d’insuline.
- L’oxydation des graisses est altérée chez les obèses, conséquence d’une capacité réduite à oxyder complètement les glucides. Au lieu de cela, le métabolisme partiel des glucides (glycolytique; fermentation) fait augmenter les taux sanguins d’acide pyruvique (et lactique) dans le sang. Des taux d’acide pyruvique plus élevés inhibent ensuite l’oxydation des graisses dans tous les tissus, en particulier dans les muscles. Ainsi, l’acide pyruvique est un régulateur métabolique, « stimulant la formation de graisse et inhibant l’oxydation de la graisse » (18, p. 104).
- Étant donné que les obèses ont une capacité réduite à générer de l’énergie à partir des glucides et des lipides, ils auront continuellement faim. En conséquence, « un stockage excessif de graisse, ou l’obésité, serait la cause d’un accroissement de l’appétit, plutôt que le résultat de celui-ci » (22, p. 71).
Pennington a formulé son hypothèse dans les termes suivants: » L’obésité, dans la plupart des cas, est une hypertrophie compensatoire des tissus adipeux, permettant une utilisation plus importante des graisses par un organisme qui souffre d’un défaut d’oxydation des glucides » (21, p. 21). 68).
Il conclut que si l’obésité est due à un stockage excessif de graisse (lipophilie) dirigé par les cellules adipeuses elles-mêmes, la restriction calorique est un traitement non spécifique qui agit uniquement au niveau de l’appétit, réduisant ainsi la consommation de calories sans s’attaquer au processus désordonné des cellules graisseuses de stockage des quantités excessives de graisse. Sa solution consiste à promouvoir un traitement « destiné principalement à la mobilisation des dépôts adipeux », ce qui permettrait à l’appétit « de réguler la consommation de nourriture nécessaire pour compléter les graisses mobilisées en répondant aux besoins énergétiques du corps ».
Etant donné que le métabolisme incomplet des glucides est le principal facteur empêchant l’utilisation des graisses, « la limitation des glucides alimentaires en particulier, car la principale source d’acide pyruvique permet un traitement de l’obésité sans restriction de l’apport calorique total » (22, p. 73). Son expérience avec les cadres de Du Pont lui enseigne que « l’utilisation d’un régime permettant un apport en protéines et en lipides ad libitum et ne limitant que les glucides semble répondre aux critères d’un tel traitement » (18, p. 104).
Les avantages de cette approche sont les suivants :
La restriction des glucides, à elle seule, semble rendre possible le traitement de l’obésité dans le cadre d’un régime sans restriction calorique composé principalement de protéines et de lipides. Le facteur limitant de l’appétit, nécessaire à tout traitement de l’obésité, semble être fourni par une mobilisation et une utilisation accrues de la graisse, associées aux forces homéostatiques qui régulent normalement l’appétit. La cétogenèse semble être un facteur clé dans l’utilisation accrue des graisses. Le traitement de l’obésité par cette méthode semble éviter le ralentissement du métabolisme observé dans le traitement de la restriction calorique. (19, p. 347).
Pennington note également que certains patients deviennent affamés avec un régime alimentaire faible en glucides et doivent « augmenter leur consommation de graisse » (23, p. 36). Il écrit: « Si les glucides sont suffisamment limités, il ne semble pas nécessaire de restreindre la graisse du tout…. Bien que l’on ait souvent mis l’accent sur les protéines dans la construction de régimes alimentaires pour les obèses, il semble que l’accent devrait être mis sur les graisses en tant que principale source d’énergie, les glucides étant limités au degré nécessaire au défaut d’obésité et les protéines suffisantes ses avantages bien connus pour la santé »(23, p. 36).
Les idées de Pennington renforcent la compréhension d’Atkins selon laquelle un régime pauvre en glucides, qui induit la cétose et réduit la faim sans exiger de restriction calorique importante, constitue la solution à son problème de poids – et peut-être à de nombreuses autres personnes ayant un problème similaire.
Atkins est en outre encouragé par une publication récente montrant que le régime de Pennington réduit la faim et entraîne une perte de poids dans la majorité des cas: « Nos résultats montrent qu’une perte de poids satisfaisante peut être obtenue par un régime calorique complet à faible teneur en glucides. Les patients ont ingéré des protéines et des graisses comme souhaité. Une attention particulière a été accordée à la réduction de l’apport en glucides »(25, p. 1413).
Les auteurs poursuivent: « Toutes les autres méthodes de perte de poids mentionnées précédemment ont déjà été utilisées par l’auteur. Le régime discuté s’est avéré être la plus satisfaisante de toutes ces méthodes entre nos mains. La réduction de poids s’est produite de façon spectaculaire avec une chute rapide précoce et une progression lente mais sûre »(25, p. 1414).
Peut-être Atkins lit-il également le discours du président, présenté par George L. Thorpe, MD, de Wichita, au Kansas, lors de la 106ème réunion annuelle de l’American Medical Association à New York le 4 juin 1957 (26). Thorpe y répète l’interprétation de Pennington selon laquelle un régime alimentaire pauvre en glucides induit une perte de poids chez les obèses: « Le fait que le régime alimentaire traditionnel faible en calories soit rarement un succès est clairement compris à la lumière de nos connaissances actuelles sur le métabolisme des glucides et des graisses… la présence d’hydrates de carbone supprime la capacité de la glande pituitaire à mobiliser les graisses et augmente l’activité déposante des graisses de l’insuline ”(p.1364).
Thorpe dit: « Il est possible de perdre du poids sans compter l’apport calorique, sans être faible, affamé, léthargique, irritable et constipé. Il n’y a pas de magie ou de mystère, pas de règles sophistiquées à suivre, et le programme tout entier peut être mené à bien sans changement radical de la routine habituelle… mais la clé du succès à long terme est le simple retour à des habitudes alimentaires normales. En langage technique, les habitudes alimentaires normales peuvent être décrites comme adhérant à un régime alimentaire riche en protéines, en matières grasses et en glucides »(p. 1364).
Thorpe décrit ensuite comment sa propre consommation d’aliments riches en glucides l’avait amené à développer un « problème personnel d’excès de poids » et comment, en essayant de résoudre ce problème personnel, il avait découvert le régime à faible teneur en glucides préconisé par Stefansson, Donaldson, et Pennington.
Ces informations confirment probablement à Atkins que la solution à son problème de poids personnel est la même que pour Thorpe: un régime pauvre en glucides.
LES ÉTUDES DE KERWICK ET PAWAN
Atkins trouve un dernier élément de preuve pour étayer sa conviction croissante qu’il a découvert un « remède » à l’obésité. Les docteurs A. Kerwick et GLS Pawan, de la faculté de médecine de l’hôpital de Middlesex, étaient également désillusionnés par le modèle de contrôle du poids humain, riche en calories (27-29). Comme ils l’écrivaient: « Si le manque de calories est la cause de la perte de poids, un régime hypocalorique devrait entraîner le même taux de perte de poids chez le même patient, quelle que soit sa composition. Manifestement, il ne le fait pas »(29, p. 449).
Une série d’études montre que, tandis que les sujets qui mangeaient pendant sept jours un régime hypocalorique, riche en protéines ou riche en graisses avaient perdu du poids, alors qu’un régime riche en glucides entraînait une perte de poids minime, voire inexistante ( 28). Ils concluent: « Une altération du métabolisme a lieu (chez ceux qui consomment une alimentation pauvre en glucides) » (28, p. 161). Cette altération du métabolisme explique apparemment les taux plus élevés de perte de poids chez les personnes qui suivent un régime pauvre en glucides.
Nous savons maintenant que les conclusions de Kerwick et Pawan sont erronées. Par la suite, Marjorie Yang et Theodore Van Itallie montrent que, à court terme, les différences de perte de poids absolue observées dans les régimes isocaloriques se différencient par leur teneur en graisse, en protéines et en glucides, ce qui peut s’expliquer entièrement par des pertes en eau beaucoup plus importantes dans les régimes riches en graisses et en protéines. (30). Cependant, cela ne s’applique qu’aux études de courte durée de moins de 14 jours environ. Le seul fait établi par ces études est que les régimes riches en glucides favorisent la rétention d’eau, très probablement en raison d’un effet d’insuline augmentant la rétention d’eau par les reins (31).
Heureusement, à l’époque, Atkins n’était pas au courant de cette erreur.
LA CONNEXION WESTMAN, MD
À la fin des années 1960, Atkins a transformé sa pratique médicale privée en un régime exclusivement axé sur la perte de poids, grâce à un régime alimentaire faible en glucides. Bien qu’il traite des dizaines de milliers de patients au cours de cette période, il n’a guère intérêt à documenter les résultats de la prescription de son régime alimentaire sur leur santé. Il est heureux d’être entouré de tant de preuves de réussite.
En 1997, le Dr Eric Westman, médecin au Duke University Medical Center de Durham, en Caroline du Nord, commence à s’inquiéter du fait que certains de ses patients ont choisi de suivre ce qui était à présent connu sous le nom de régime Atkins. Il s’inquiète en particulier de ce que la forte teneur en graisse de l’alimentation augmente les concentrations de cholestérol dans le sang de ses patients, les exposant ainsi à un risque de « bouchage des artères » et de crise cardiaque. Au début, il était si sceptique à l’égard des conseils diététiques d’Atkins qu’il « ne croyait pas qu’Atkins était réellement allé à l’école de médecine et avait obtenu son doctorat en médecine » (2, p. 167).
Pourtant, les patients de Westman continuent de montrer une perte de poids impressionnante. Sur leur suggestion, il accepte de lire le premier livre d’Atkins (32). Il reste perplexe sur la façon dont Atkins peut prétendre au succès d’un régime alimentaire en conflit avec tout ce que Westman a appris dans sa formation médicale. Il n’arrive pas à comprendre comment, tout d’abord, ses patients perdent du poids en mangeant autant de graisse et, deuxièmement, pourquoi leurs concentrations de cholestérol dans le sang ne semblent pas atteindre des niveaux dangereux.
Face à un tel paradoxe, la majorité des médecins l’ignorent tout simplement comme si ce qu’ils voyaient ne s’était pas réellement passé. Mais Westman est différent. Il écrit à Atkins, qui l’invite à venir à New York pour assister à des consultations de patients. Plus tard, Westman se souvient: « J’étais à la fois surpris et impressionné par le fait qu’il avait effectivement un bureau et voyait des patients. Je devais voir à travers le vernis du livre avant de pouvoir commencer à croire le concept derrière le régime »(2, p. 169).
À la fin de sa visite, Westman avait convaincu Atkins qu’il devait financer des études scientifiques rigoureuses afin de prouver à un nombre croissant de sceptiques que son régime alimentaire était sans danger et capable de traiter avec succès l’obésité et le diabète sucré de type 2 (T2DM).
WESTMAN TROUVE UN RÉGIME À FAIBLE TENEUR EN CARBOHYDRATE POUVANT METTRE LE T2DM EN RÉMISSION
Westman utilise le financement d’Atkins pour entreprendre une étude pilote de six mois sur les effets d’un régime alimentaire faible en glucides (<25 g / jour) « sans limite d’apport calorique » sur le poids corporel et les paramètres lipidiques sanguins chez 51 personnes en surpoids / obèses en bonne santé volontaires (33). Les 41 sujets qui adhèrent au programme perdent en moyenne 9,0 kg (19,8 lb) et améliorent tous leurs paramètres sanguins, notamment en abaissant leurs concentrations en cholestérol total et en LDL-cholestérol. Les auteurs concluent plutôt modestement: « Un programme de régime très pauvre en glucides a conduit à une perte de poids soutenue pendant une période de 6 mois (sans aucun effet indésirable chez les 41 sujets ayant terminé le programme). »
L’étude aboutit à une étude plus vaste, cette fois-ci sur 120 sujets, dont 60 suivent un régime hypocalorique pauvre en graisses et les 60 autres un régime pauvre en glucides pendant 24 semaines (34). L’étude révèle que « par rapport à un régime pauvre en graisses, un programme de régime pauvre en glucides avait une meilleure rétention des participants et une perte de poids plus importante ». Les auteurs observent que « pendant la perte de poids active, les taux sériques de triglycérides ont diminué davantage et les taux de cholestérol à lipoprotéines de haute densité ont augmenté davantage avec le régime faible en glucides qu’avec le régime faible en gras» (p. 769).
Comme on pouvait s’y attendre, lorsque la même étude est présentée à la réunion de l’American Heart Association (AHA) en novembre 2002, celle-ci se voit obligée de publier un avis aux médias exposant ses «préoccupations concernant l’étude » dans les termes suivants:
- L’étude est très petite, avec seulement 120 participants au total et seulement 60 sur le régime alimentaire riche en graisses et faible en glucides.
- Il s’agit d’une étude à court terme, qui suit les participants pendant seulement 6 mois. Cette étude ne fournit aucune preuve que la perte de poids produite puisse être maintenue à long terme.
- L’étude n’indique pas que le régime est efficace à long terme pour améliorer la santé.
- Un apport élevé en graisses saturées au fil du temps suscite de vives inquiétudes quant à l’augmentation du risque cardiovasculaire – l’étude n’a pas suivi les participants suffisamment longtemps pour l’évaluer.
- Cette étude n’a pas comparé le régime Atkins aux recommandations diététiques actuelles de l’AHA. (35)
L’avis se termine par une déclaration de Robert O. Bonow, MD, président de l’AHA: « En bout de ligne, l’American Heart Association affirme que les personnes qui souhaitent perdre du poids sans le reprendre doivent modifier leur mode de vie à long terme – cela signifie une activité physique régulière et une alimentation équilibrée. »
Bonow ajoute: « Les gens ne devraient pas changer leurs habitudes alimentaires en se basant sur une très petite étude à court terme. Au lieu de cela, nous espérons que le public continuera à s’appuyer sur les conseils d’organisations telles que l’American Heart Association, qui examinent les meilleures données probantes avant de formuler des recommandations. »
Cet avis fait écho à certains des sentiments publiés dans le Journal de l’American Medical Association 29 ans plus tôt dans une revue très critique du premier livre d’Atkins (36). L’article est attribué à Philip L. White, D.Sc., secrétaire du Conseil de l’American Medical Association sur l’alimentation et la nutrition. White n’est pas un médecin qualifié.
Les points pertinents de White sont les suivants:
- « L’approche de la réduction de poids basée sur un régime pauvre en glucides n’est ni nouvelle ni innovante » (p. 1415).
- » Si de tels régimes réussissent vraiment, pourquoi alors disparaissent-ils dans l’obscurité en une période relativement brève, avant de ressusciter quelques années plus tard sous une forme légèrement différente et sous un nouveau parrainage ? » (P. 1415).
- « En outre, malgré les affirmations d’un succès universel et sans douleur pour de tels régimes, aucune diminution de l’obésité à l’échelle nationale n’a été rapportée » (p. 1415).
- “ Certains promoteurs de cette théorie considèrent que les glucides alimentaires, en particulier le sucre, sont un « poison » nutritionnel qui favorise l’hypoglycémie, le diabète, l’athérosclérose et, bien sûr, l’obésité » (p. 1415).
- “… La réduction de poids qui se produit chez les sujets obèses qui passent à un régime alimentaire pauvre en glucides semble refléter leur incapacité à s’adapter rapidement au changement marqué de la composition de leur régime alimentaire” (p. 1416).
- « Il semble n’y avoir aucune raison inhérente pour que le poids corporel ne puisse pas être maintenu sur un régime dépourvu de glucides si les autres nutriments essentiels sont fournis » (p. 1416). (Le Dr White semble avoir oublié qu’il s’agit d’une discussion sur les régimes visant à perdre du poids, et non à maintenir son poids.)
- De nombreuses populations humaines restent maigres « sur des régimes extrêmement riches en glucides (selon les normes américaines) et par conséquent faibles en gras ». Ainsi, « il n’y a pas non plus de raison inhérente d’associer un régime riche en glucides à l’obésité » (p. 1416).
- L’hypercholestérolémie et l’hypertriglycéridémie (p.1416-1417) sont les risques potentiels des régimes pauvres en glucides. (White ne réalise pas que l’hypertriglycéridémie est causée par une alimentation riche en glucides chez les personnes souffrant d’hypertriglycéridémie sensible aux glucides, mais il a raison de noter que l’hypertriglycéridémie est un facteur de risque de maladie coronarienne).
- L’hyperuricémie, la fatigue et l’hypotension posturale sont d’autres risques potentiels. (Remarque: L’hypotension posturale est une affection bénigne qui indique que le régime entraîne une réduction globale de la pression artérielle. C’est assurément une bonne chose car l’hypertension artérielle est courante et, dans la plupart des cas, décrite comme « hypertension essentielle ». En d’autres termes, la médecine ne comprend pas ce qui cause l’hypertension, mais si un régime pauvre en glucides provoque une hypotension, est-ce que cela ne pourrait en aucun cas indiquer un mécanisme possible de l’hypertension – des régimes riches en glucides chez les personnes insulinorésistantes ?)
- « L’affirmation selon laquelle les glucides sont les principaux éléments des aliments qui engraissent est, au mieux, une demi-vérité » (p. 1417). White soutient au contraire que les taux élevés d’apport en graisses alimentaires expliquent les taux élevés d’obésité en Amérique du Nord: « L’obésité est relativement rare dans de grandes régions du monde où le« sucre caché » de l’amidon de riz constitue une très grande part de la consommation quotidienne totale de nourriture. » (p. 1417).
- White conclut: » La révolution du régime alimentaire « n’est ni nouvelle ni révolutionnaire » (p. 1418). Il soutient que le régime à faible teneur en glucides est simplement une variante d’un régime qui a été promu depuis de nombreuses années. La raison invoquée pour promouvoir le régime est « pour la plupart sans fondement scientifique » (p. 1418). La consommation illimitée d’aliments riches en graisses saturées et en cholestérol pourrait bien augmenter « de la coronaropathie et d’autres manifestations cliniques de l’athérosclérose… particulièrement si le régime alimentaire est maintenu sur une période prolongée » (p. 1418). « Tout régime excessivement déséquilibré, en particulier celui interdisant les 45% de calories habituellement consommées sous forme de glucides, est susceptible d’induire une certaine anorexie si le sujet est disposé à persévérer dans la poursuite d’un régime si bizarre » (p. 1419). « Les concepts bizarres de nutrition et de régime ne devraient pas être présentés au public comme s’il s’agissait de principes scientifiques établis » (p. 1419). « Les praticiens devraient informer leurs patients des conséquences potentiellement néfastes pouvant survenir du fait de l’adhésion au« régime cétogène » » (p. 1419). Et enfin: « Les observations sur les patients qui subissent des effets indésirables de ce schéma doivent être rapportées dans la littérature médicale ou ailleurs, tout comme dans le cas d’une réaction indésirable à un médicament » (p. 1419).
Les points importants qui manquent dans la critique de White sont les suivants :
- Il ignore les preuves provenant d’Amérique du Nord qui établissent qu’un régime riche en graisses peut gérer le DT2 (voir discussion ultérieure). Il ignore également le travail de Pennington, qui montre que cette intervention alimentaire permet de traiter efficacement l’obésité.
- Il ignore les opinions britanniques, en particulier les travaux publiés de John Yudkin, ancien professeur de nutrition et de diététique à l’Université de Londres. Contrairement à White, mais comme Pennington (et Atkins), Yudkin avait en fait étudié le régime alimentaire à faible teneur en glucides chez de vrais patients et s’était convaincu de l’intérêt de ce régime pour la gestion de l’obésité (37-41). Ainsi, Yudkin écrivait en 1972: « Je ne doute pas que, dans la pratique, le régime alimentaire à faible teneur en glucides sera le plus efficace et, du point de vue nutritionnel, le plus souhaitable pour le traitement des patients obèses » (41, p. 154). Dans le même article, il a mis en garde contre le danger de tirer des conclusions de considérations théoriques plutôt que de l’expérience pratique.
- White ignore l’éditorial de Thorpe, prônant la valeur de ce régime dans le même journal deux décennies plus tôt (26).
- Il ignore les discussions approfondies d’Atkins sur le rôle de l’intolérance aux glucides (résistance à l’insuline) dans l’obésité et le DT2, ainsi que l’explication d’Atkins sur les raisons pour lesquelles le régime riche en graisses fonctionne chez les personnes atteintes de cette maladie. White, qui n’est pas médecin et qui n’a aucune expérience personnelle dans le traitement des personnes obèses / DT2, n’a pas compris que le plaidoyer d’Atkins était en faveur d’un régime qui conviendrait le mieux aux personnes souffrant d’intolérance aux glucides / résistance à l’insuline.
- Les erreurs de White sont encore soulignées par l’absence de rapports dans la littérature médicale sur les « effets indésirables du schéma thérapeutique » au cours des 46 années écoulées depuis qu’il a plaidé pour que tous ces effets négatifs soient rapportés.
Les réticences de White ne dissuadent pas Westman, qui a négocié avec Atkins de financer un autre essai, cette fois chez des personnes atteintes de DT2. L’étude qui en a résulté a révélé que 21 patients atteints de DT2 qui avaient suivi le régime pendant 16 semaines avaient perdu en moyenne 9 kg (19,8 lb), avaient réduit leurs valeurs de HbA1c dans le sang de 1,2% (Figure 1) et avaient amélioré tous leurs marqueurs concentrations en triglycérides de 1,1 mmol / L en moyenne (42). Dix-sept des 21 patients ont réduit ou cessé d’utiliser des médicaments antidiabétiques, indiquant une «rémission» de la maladie, voire même un « renversement » de la maladie chez certains.
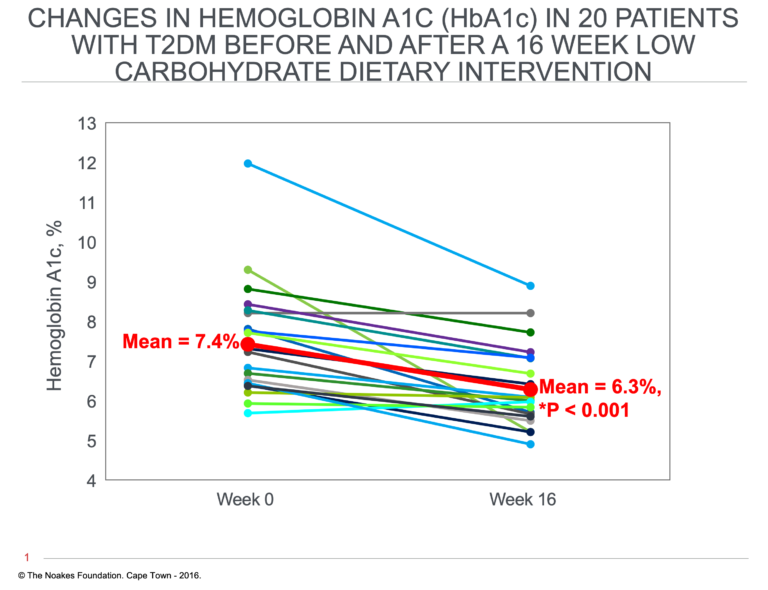
Figure 1: Variations des concentrations en hémoglobine glyquée (HbA1c) chez 21 patients atteints de DT2 qui ont suivi un régime alimentaire pauvre en glucides pendant 16 semaines. Les concentrations de HbA1c sont une mesure de la glycémie moyenne sur 24 heures au cours des trois mois précédents. Les valeurs supérieures à 6,5% sont considérées comme des diagnostics du DT2. Selon cette mesure, 14 patients sur 21 (67%) ont mis leur DT2 en « rémission » sur ce régime. Reproduit de la référence 42.
Étant donné qu’un taux d’HbA1c inférieur à 6,5% est considéré comme la limite supérieure de la fourchette « normale », il s’agit peut-être de la première étude de la littérature moderne montrant une « rémission » ou un « renversement » du DT2 en n’utilisant rien de plus qu’une intervention alimentaire. Fait important, il n’existe dans la littérature médicale aucun rapport faisant état d’une « rémission » ou d’un « renversement » du DT2 lorsqu’il suit les soins médicaux habituels, y compris la prescription d’insuline ou d’autres médicaments.
Pour compléter l’historique, il convient de mentionner que Leslie Newburg et ses collègues de l’Université du Michigan ont commencé à utiliser un régime alimentaire riche en graisses et faible en glucides pour traiter le DT2 dans les années 1920 (43-49). Il semble probable que parmi les 73 patients rapportés dans leur premier article (43), certains pourraient être passés en « rémission » avec un régime riche en graisses. En effet, leur deuxième article (44) montre un certain nombre de patients dont les concentrations de glucose sanguin aléatoires sont inférieures à 5,5 mmol / L (0,10%), tout comme leur troisième article (45). Les auteurs ont également fait valoir que la mortalité dans le groupe traité avec ce régime n’était pas pire et qu’elle aurait même pu être légèrement supérieure à celle de patients similaires traités avec un régime pauvre en graisses et en calories, alors promu à la clinique Joslin.
En 1973, JR Wall et ses collègues ont également signalé que l’utilisation d’un régime alimentaire restreint en glucides produisait « un bon contrôle du diabète par le régime alimentaire seul, dans les deux tiers des cas au moment de la deuxième visite – c’est-à-dire d’ici 2 à 3 semaines » ( 51, page 578). Les auteurs ne se sont pas concentrés sur le « renversement » du DT2. Ils souhaitaient plutôt déterminer si la perte de poids ou la restriction en glucides était la clé du succès de la gestion du DT2. Ils ont conclu que « le contrôle du diabète chez les patients obèses qui répondent au régime seul est dû à une restriction en glucides plutôt qu’à une perte de poids » (p. 578).
Ces études montrent que déjà dans les années 1920, certains avaient fait valoir qu’un régime alimentaire restreint en glucides était bénéfique pour la gestion du DT2.
Westman et ses collègues établissent cela comme un fait et leur étude montre que, dans le cadre d’un régime alimentaire restreint en glucides, certains patients atteints de DT2 n’ont pas besoin de médicaments pour maintenir un bon contrôle de leur glycémie (42).
Il faut encore 13 ans à une étude plus vaste pour confirmer ces résultats et faire valoir l’intérêt du régime alimentaire à faible teneur en glucides pour la gestion du DT2 à un public beaucoup plus large.
LES ÉTUDES DE STEVEN PHINNEY ET JEFF VOLEK
Drs. Jeff Volek, Ph.D., et Stephen Phinney, MD, sont deux autres scientifiques dont les recherches ont été financées par la Fondation Atkins. Ils entreprennent un certain nombre d’études sur les régimes alimentaires pauvres en glucides dans différentes populations, en se concentrant au final sur les modifications du profil lipidique du sang chez les personnes atteintes du syndrome métabolique (52-58).
La principale différence entre leur travail et le Dr Gerald Reaven’s est, pour les raisons que je vais suggérer ultérieurement, que Reaven hésite à étudier des régimes véritablement faibles en glucides. Au lieu de cela, Volek et Phinney ont choisi d’étudier de manière appropriée les régimes pauvres en glucides (<50 g / jour), ce qui fait toute la différence.
Certains des résultats les plus importants de ces études sont illustrés à la figure 2.
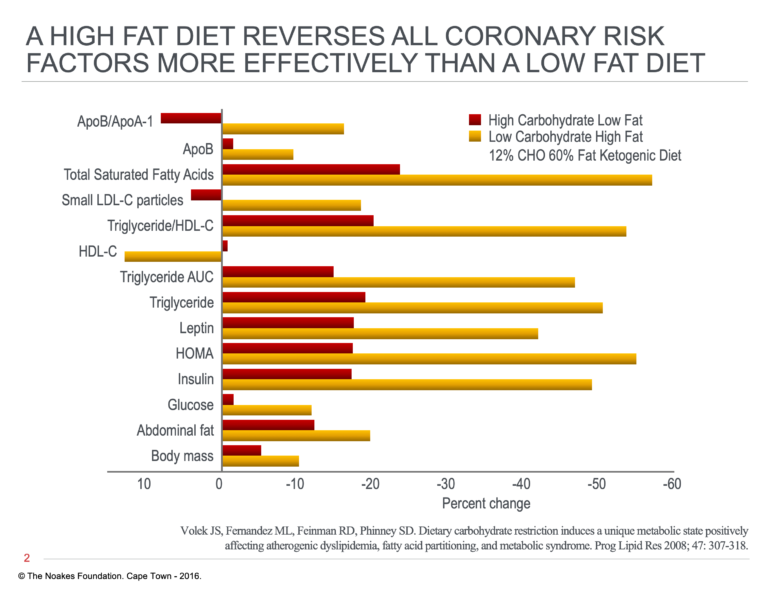 Figure 2: Changements dans les marqueurs métaboliques et autres marqueurs de santé chez les personnes atteintes du syndrome métabolique, randomisées en deux régimes: régime riche en glucides (56%), régime pauvre en graisse (24%) ou régime riche en glucides (59%), faible en glucides ( 12%) diète. Les deux régimes étaient hypocaloriques (environ 1 500 cal / jour). Notez que toutes les variables montrent une amélioration plus importante du régime pauvre en glucides que du régime pauvre en graisses. Données de la référence 54.
Figure 2: Changements dans les marqueurs métaboliques et autres marqueurs de santé chez les personnes atteintes du syndrome métabolique, randomisées en deux régimes: régime riche en glucides (56%), régime pauvre en graisse (24%) ou régime riche en glucides (59%), faible en glucides ( 12%) diète. Les deux régimes étaient hypocaloriques (environ 1 500 cal / jour). Notez que toutes les variables montrent une amélioration plus importante du régime pauvre en glucides que du régime pauvre en graisses. Données de la référence 54.
Les preuves montrent clairement que toutes les variables s’améliorent davantage avec le régime alimentaire pauvre en glucides. Les réductions les plus importantes concernent les concentrations sanguines de triglycérides, d’insuline et d’acides gras saturés, avec une augmentation marquée des concentrations sanguines de HDL-cholestérol.
Les auteurs concluent:
La restriction en glucides alimentaires, même en présence d’acides gras fortement saturés, diminue la disponibilité de ligands (glucose, fructose et insuline) qui activent les fonctions lipogéniques et inhibent les voies de l’oxydation grasse. L’importance relative de chaque voie de transcription n’est pas claire, mais le résultat final – oxydation accrue des graisses, lipogenèse diminuée et sécrétion réduite de lipoprotéines de très basse densité – est un résultat très fiable d’un régime pauvre en glucides. (55, p. 309)
Dans leur étude la plus récente, Phinney et Volek ont constaté que ces avantages peuvent être rapides et ne dépendent pas d’une perte de poids (58). Là-dessus, ils concluent: « Dans l’ensemble, ces travaux mettent en évidence l’importance du rapport glucides / graisse alimentaires en tant qu’élément de contrôle de l’expression du syndrome métabolique et soulignent que les régimes faibles en glucides sont uniquement thérapeutiques, indépendamment des préoccupations traditionnelles concernant les régimes alimentaires riches en gras totaux et saturés… Sur la base de ces résultats, tous les essais à long terme menés auprès de participants atteints du syndrome métabolique devraient inclure une alimentation pauvre en glucides »(p. 11).
Les études de Phinney et Volek confirment et étendent les constatations de Reaven datant de 1987 à 1994 (59) et traitent de l’impact des régimes alimentaires faibles en glucides sur le profil métabolique et d’autres marqueurs de santé des personnes atteintes du syndrome métabolique.
Logiquement, le groupe de Reaven devrait avoir achevé et publié des études identiques à celles-ci dès le tournant du siècle dernier. Pourquoi ils ne l’ont pas fait est un mystère que je vais expliquer par la suite.
ÉTUDE DE SAMI INKINEN ET DE LA VIRTA SUR LA SANTÉ CONFIRME QUE LES ATKINS EST CORRECT
Certain que le régime alimentaire pauvre en glucides pourrait corriger le syndrome métabolique (55) et même « inverser » le DT2 chez certains individus (41), vers 2014, Phinney a l’occasion de s’entretenir avec Sami Inkinen qui vient de prendre sa retraite, il planifiez de traverser le Pacifique de San Francisco à Honolulu en suivant un régime sans glucides (60, 61). Phinney et Jeff Volek souhaitent répéter l’étude Westman (41) dans un groupe plus large. Mais Phinney et Volek ont besoin d’aide, alors ils demandent à Inkinen s’il serait intéressé.
Inkinen est d’accord à une condition: que l’étude devienne partie intégrante d’une société de technologie de pointe, dont l’objectif ultime est de « supprimer le diabète chez 100 millions de personnes d’ici 2025 ». C’est ainsi que la société Virta Health est créée.
En 2016, la nouvelle société a recruté 262 personnes atteintes de DT2 pour une étude de cinq ans utilisant un nouveau modèle de soins à distance qui met l’accent sur la prescription d’un régime cétogène à faible teneur en glucides avec un retour d’information régulier à l’aide de mesures biométriques pertinentes de la prise alimentaire, et concentrations de glucose dans le sang et d’insuline.
Début 2017, les résultats des 10 premières semaines de l’intervention sont publiés (62). Ils montrent que le régime cétogène réduit le taux d’HbA1c dans le sang de 1% (à comparer avec la Figure 1), même si 57% des sujets ont réduit ou mis fin à l’utilisation de médicaments antidiabétiques. 56% des sujets ont réduit les valeurs d’HbA1c en dessous de 6,5%, valeur traditionnellement utilisée pour le diagnostic de DT2.
En février 2018, les résultats de la première année de l’étude sont publiés (63) *. Les taux moyens d’HbA1c étaient maintenant de 6,3%, en baisse de 7,6%; la perte de poids moyenne était de 13,8 kg; l’utilisation de médicaments autres que la metformine avait diminué de 57% à 30%; et 94% des sujets avaient une insulinothérapie réduite ou éliminée (Figure 3).
* Note de l’éditeur: Comme indiqué sur CrossFit.com le 14 mai 2019 , l’essai, auquel fait référence le professeur Noakes, «a été financé et géré par Virta Health, une société privée qui vend l’application utilisée dans l’essai à des employeurs assurés privés; en tant que tel, l’essai implique un conflit d’intérêts semblable à un essai de médicament financé par la pharmacie. De plus, les 262 sujets ont tous choisi de s’inscrire au programme Virta et n’ont été ni randomisés ni choisi à l’aveugle. Malgré ces problèmes, l’importance de cet essai ne peut guère être surestimée. Cet essai représente la première preuve évidente à long terme parmi une large population que le régime cétogène, s’il est suivi correctement, peut entraîner une amélioration significative de la santé des diabétiques de type 2 et, dans de nombreux cas (dans cet essai, la majorité), il est a même complètement résolu le diabète. «
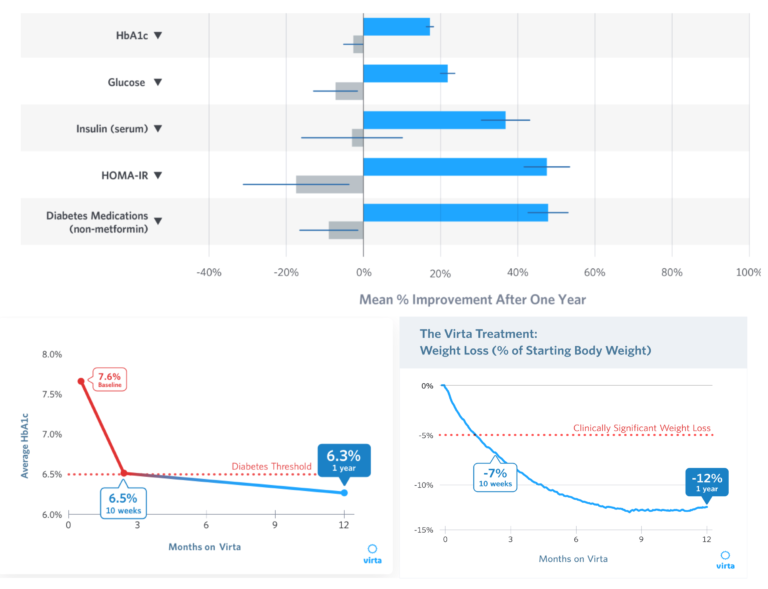 Figure 3: Panneau supérieur: Variations en pourcentage de l’HbA1c, de la glycémie à jeun et de l’insuline, évaluation du modèle homéostatique – résistance à l’insuline (HOMA-IR) et utilisation de médicaments antidiabétiques chez les personnes souffrant de DT2 lors de l’intervention de Virta Health (bleu) par rapport aux patients recevant soin standard (gris). Panneau inférieur gauche: changements absolus des taux moyens d’HbA1c au cours des 12 premiers mois de l’intervention de Virta Health. Panneau inférieur droit: Pourcentage de perte de poids chez les patients atteints de DT2 recevant l’intervention de Virta Health. Reproduit à partir du site Web de Virta Health.
Figure 3: Panneau supérieur: Variations en pourcentage de l’HbA1c, de la glycémie à jeun et de l’insuline, évaluation du modèle homéostatique – résistance à l’insuline (HOMA-IR) et utilisation de médicaments antidiabétiques chez les personnes souffrant de DT2 lors de l’intervention de Virta Health (bleu) par rapport aux patients recevant soin standard (gris). Panneau inférieur gauche: changements absolus des taux moyens d’HbA1c au cours des 12 premiers mois de l’intervention de Virta Health. Panneau inférieur droit: Pourcentage de perte de poids chez les patients atteints de DT2 recevant l’intervention de Virta Health. Reproduit à partir du site Web de Virta Health.
Un article séparé a comparé les modifications des facteurs de risque de maladie cardiovasculaire dans les mêmes populations (64). À une exception près (Figure 4), tous les changements dans le groupe Virta Health étaient plus importants et considérés comme plus sains que ceux du groupe de soins habituels.
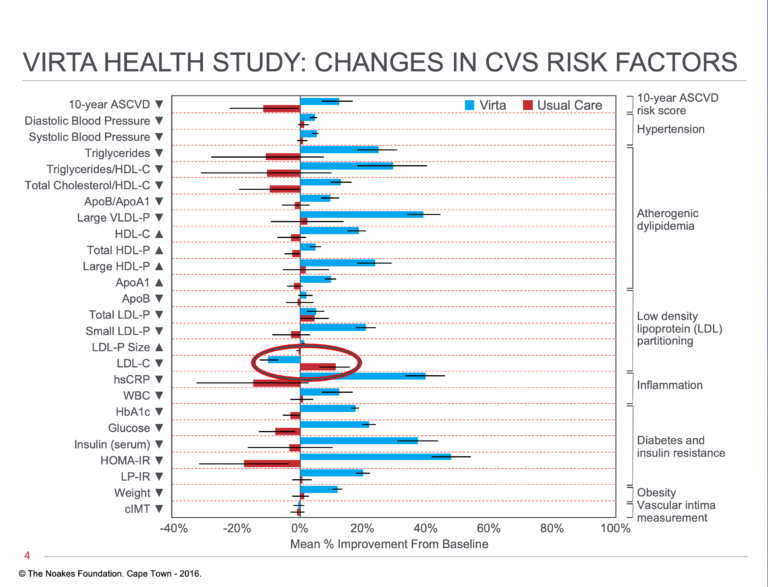 Figure 4: Variations en pourcentage des facteurs de risque cardiovasculaires multiples mesurés chez les personnes atteintes de DT2 recevant soit l’intervention Virta Health, soit les soins habituels. Tous les changements sont en faveur du groupe Virta Health, à une seule exception près: les personnes du groupe de soins habituels présentent une réduction des concentrations sanguines de LDL-cholestérol, alors que ces concentrations ont augmenté chez les personnes participant à l’intervention de Virta Health. Cependant, comme dans les études du groupe de recherche Volek (49, 53), ce changement était dû à une augmentation de la taille des particules de LDL-cholestérol. Ceci n’est pas considéré comme une conséquence néfaste pour la santé. Redessiné à partir de la référence 64.
Figure 4: Variations en pourcentage des facteurs de risque cardiovasculaires multiples mesurés chez les personnes atteintes de DT2 recevant soit l’intervention Virta Health, soit les soins habituels. Tous les changements sont en faveur du groupe Virta Health, à une seule exception près: les personnes du groupe de soins habituels présentent une réduction des concentrations sanguines de LDL-cholestérol, alors que ces concentrations ont augmenté chez les personnes participant à l’intervention de Virta Health. Cependant, comme dans les études du groupe de recherche Volek (49, 53), ce changement était dû à une augmentation de la taille des particules de LDL-cholestérol. Ceci n’est pas considéré comme une conséquence néfaste pour la santé. Redessiné à partir de la référence 64.
La seule exception est l’augmentation des concentrations sanguines de LDL-cholestérol dans le groupe Virta Health. Cependant, les conséquences à long terme de ce changement sur la santé sont incertaines. Par exemple, l’ étude Framingham, conçu spécifiquement pour déterminer les marqueurs biologiques susceptibles de prédire le risque futur pour la santé, a établi qu’une baisse du taux de cholestérol dans le sang avec l’âge est un indicateur de la détérioration de la santé. Dans cette étude (65), il a été constaté que la chute des concentrations de cholestérol dans le sang au cours des 14 premières années de l’étude prédisait une augmentation du taux de mortalité au cours des 18 prochaines années. L’étude a révélé « une association directe entre la chute du taux de cholestérol au cours des 14 premières années et la mortalité au cours des 18 années suivantes » (p. 2176). Ainsi, il y avait une augmentation globale de 11% et de 14% du taux de mortalité par maladie cardiovasculaire pour chaque baisse de 1 mg / dL par an des concentrations de cholestérol dans le sang. En revanche, il y avait « un manque d’association du cholestérol sérique total mesuré après l’âge de 50 ans avec la mortalité globale » (p. 2179).
De plus, l’augmentation des concentrations de LDL-cholestérol chez les personnes ayant un régime alimentaire pauvre en glucides était due à une augmentation du nombre de particules volumineuses de LDL-cholestérol (54, 55) et n’a pas été considérée comme nocive.
En juin 2019, les résultats sur deux ans de l’étude Virta Health ont été rapportés (66). Tous les avantages déjà apparents après un an ont été maintenus et 54% des participants ayant reçu l’intervention de Virta Health ont inversé leur DT2; 18% étaient en rémission. Aucun patient sous les soins habituels n’a montré cette réponse. L’utilisation globale de médicaments est passée de 55% à 25% dans le groupe Virta Health, de sorte que l’utilisation quotidienne d’insuline est passée de 89 à 19 unités / jour en moyenne.
Une autre étude récente a mis en évidence des améliorations significatives des marqueurs non invasifs de la graisse et de la fibrose hépatiques ( stéatose hépatique non alcoolique ) chez les personnes bénéficiant de l’intervention de Virta Health et aucun changement dans le groupe de soins habituels (67).
RECAPITULATIF
Atkins est le fil le plus solide qui unit tous ceux du continent nord-américain qui ont fait la promotion du régime alimentaire pauvre en glucides au cours du siècle dernier.
Il est le lien entre l’explorateur islandais de l’Arctique Vilhjalmur Stefansson et le travail de la société Virta Health, dirigé par un entrepreneur finlandais et explorateur de l’ultradistance athlétique Sami Inkinen.
Plus important encore, les études définitives de Westman, Phinney et Volek, ainsi que celles de la société Virta Health, prouvent qu’Atkins avait raison.
Ainsi, lorsque le cent millionième patient atteint de DT2 sera « inversé » par l’intervention de Virta Health peu avant 2025, l’héritage d’Atkins deviendra l’un des plus importants de l’histoire de la médecine moderne.
Mais qu’en est-il de Raeven? Quelle sera sa contribution monumentale ? Comment va-t-on se souvenir de lui?
Nous nous occuperons de cette histoire la prochaine fois.
LECTURE SUPPLÉMENTAIRE
C’est la résistance à l’insuline, stupide: Partie 1